脳血管障害の後遺症と
リハビリテーション
脳血管障害は、障害された場所や程度によって後遺症がみられることがあります。そのため、急性期治療後もリハビリテーション、生活や復職(復学)の支援、介護など、医療だけでなく福祉、介護の切れ目のない連携が不可欠となります。
障害部位と後遺症
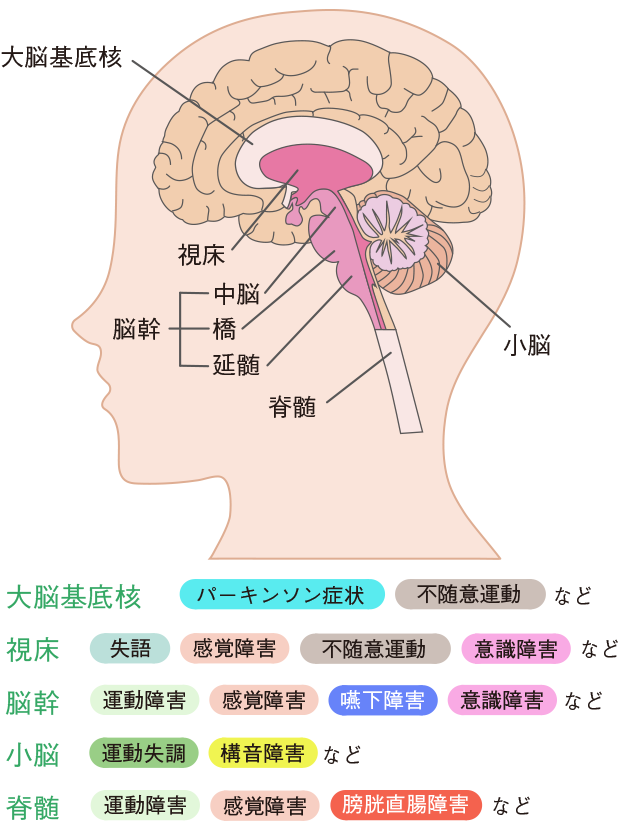
脳にはそれぞれの役割があり、脳血管障害後、どのような後遺症が出るのかは障害を受けた部位(病巣)によって異なります(図1、図2)。
図1 大脳の障害部位と主な後遺症
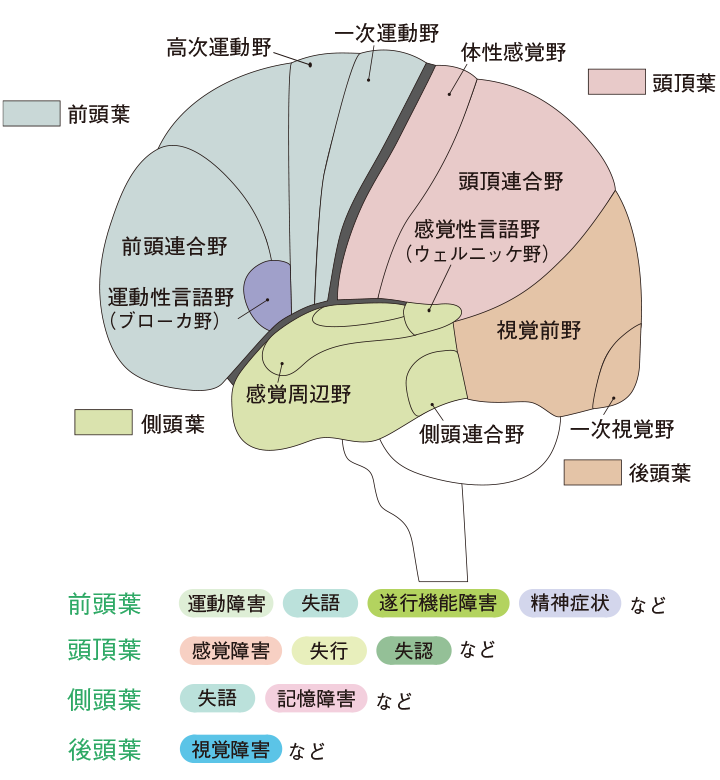
図2 大脳以外の障害部位と主な症状
●運動障害
大脳の一次運動野から発した錐体路が障害を受けると運動障害が起こります。延髄で左右が交叉するために、延髄より上の錐体路の障害では反対側の手足が動きにくくなります。半身の運動障害を片麻痺といいます。一見問題がないように見える場合でも軽度麻痺が残っていることがあります。
●感覚障害
末梢にある感覚受容器(皮膚・粘膜・筋肉・関節など)から感覚野までの情報伝達が障害されるのが感覚障害です。物が触れたことがわからない、左右差がある、温かい・痛いといった感覚がわからない、指などの動いた方向がわからないといった症状が出ます。
●運動失調
運動を正確かつ効率的に行うことができなくなるものです。代表的なものとして小脳の病変によっておこる運動失調では、衣服の着脱(ボタンをかけたり外したりすることができない、時間がかかる)や立ったり歩いたりするときにふらついたりするなどの症状が現れます。
●高次脳機能障害
高次脳機能障害は大脳の比較的広範な障害によって起こり、単純な運動障害や感覚障害ではなく、より高いレベルの感覚と運動をつなぎ合わせて判断を行うなどの機能の障害です(表1)。麻痺などと異なり、外からは見えにくいものですが、日常生活を送るうえで大きな障害となります。
| 失語 | 発語に関する筋肉や末梢神経に異常はないが、言語による表現や文字の理解ができないもの | |
|---|---|---|
| 運動性失語 | 言語を聞き取ったり読んだりして理解する能力は比較的保たれているものの、発語に障害が出るもの | |
| 感覚性失語 | 言語や文字の理解が障害されているために、流暢な発語はできるものの何を言おうとしているのかわからないもの | |
| 健忘性失語 | 物品の呼称が著しく障害されているもの。自発言語は流暢であり、言語や文字の了解、復唱、音読は良好である | |
| 伝導性失語 | 言語理解や発語には問題がないものの、復唱が著しく障害されている。読み違えや書き違えが多い | |
| 全失語 | 言語理解、言語表出がともに障害されるもっとも重度な失語 | |
| 失行 | 指示した動作を理解することはできるものの、その動作を実行することに障害が生じるもの | |
| 肢節運動失行 | 手先の細かい運動、これまで習慣的に行ってきたような動作(歩き始めるなど)がぎこちなくなるもの | |
| 観念運動性失行 | 単純な動作が自発運動としては保たれているが口頭命令や模倣ではできないもの | |
| 着衣失行 | 衣服の着脱を間違えるなど、正しい更衣ができないもの | |
| 失認 | 物を見たり聞いたり触ったりしてもそれが何であるか判断することができないもの | |
| 視覚性失認 | 日常用いている物を見せてもそれが何であるかわからないもの | |
| 半側視空間失認 | 病巣と反対側の空間が見えているが無視してしまうもの | |
| 聴覚性失認 | 音は聞こえるがそれを識別したり認知したりできないもの | |
| 身体失認 | 体の部位を指示したり呼称したりすることができないもの | |
| 記憶障害 | 脳血管障害を発症する前や発症後の記憶が思い出せない状態 | |
高次脳機能障害による症状やそれに対する対応は、看護師やリハビリテーション療法士(理学療法士、作業療法士、言語聴覚士)などの他職種からの情報をもとに実施していきます。また、家庭での様子についても家族や介護職からの聞き取りを行い、どのような服薬支援が必要かを検討します。

●嚥下障害
食べ物や水分を口のなかに取り込んで飲み込むまでの動作が正常にできない状態を嚥下障害といいます。脳血管障害によって嚥下にかかわる知覚神経や運動の障害が生じることで起こります。病変が延髄や橋などの場合、障害が重度になることが多くなります。とくに嚥下機能は服薬への影響が大きいため、医師、看護師や言語聴覚士などと情報を共有しながら指導にあたることが重要です。
●脳血管障害後の合併症と機能低下の予防
・認知症
脳血管障害が引き金となって発症するのが脳血管性認知症です。認知症のなかでもアルツハイマー型認知症に次いで多く、脳血管障害の再発がさらに認知機能の低下を招くため、脳血管障害のリスク管理が重要となります。また、アルツハイマー型認知症を合併するケースがあります。認知症は服薬管理にも影響するため、多職種で情報を共有し、認知機能などを評価します。
・てんかん
脳血管障害後のてんかん発作は発症1週間以内にみられる早期発作とその後に起こる遅発発作に区別されます。その後の10年間で発作の再発リスクは遅発性発作の方が高く、発作予防のために抗てんかん薬が必要となります。発作の予防にはカルバマゼピン、ラモトリギン、レベチラセタム、ラモトリギン、ラコサミドなどが使われますが、脳血管障害後の患者さんは抗凝固薬など抗てんかん薬と相互作用を起こす薬剤を内服することが多いので注意が必要です。
・うつ病
脳血管障害後に発症するうつ病(PSD)は、生命予後や日常生活動作(ADL)などの低下の原因になります。脳血管障害後の抑うつ、活動への興味や喜びの喪失があり、食欲低下や睡眠障害などがみられる場合に診断されます。服薬指導時のコミュニケーションのなかで患者さんの家庭での過ごし方や食事、社会参加への意欲などについても確認し、PSDの早期発見、治療につなげていくことが重要となります。
このほか、身体活動の低下によるサルコペニアやフレイル、嚥下機能の低下による誤嚥性肺炎などにも注意が必要です。
亜急性期以降のリハビリテーション
亜急性期以降は、脳血管疾患の治療は再発予防が中心で、リハビリテーションも回復期への移行を踏まえた内容になります。
●回復期のリハビリテーション
回復期以降は多職種連携に基づいてADLの向上や歩行機能改善などに向けた包括的なリハビリテーションを行います。患者さんの障害の程度や生活背景に合わせて、残存機能を活かしながら行います。歩行障害が軽度の場合、有酸素運動や筋力増強訓練などが有効な場合があります。

●維持期(生活期)以降のリハビリテーション
維持期(生活期)以降は在宅で療養生活を送りながら継続します。患者さんや介護者(家族など)に対して、多職種からなるチームが継続的にかかわり、訓練の必要性や介護方法、脳血管障害の知識などの情報を提供していくことが重要です。
歩行機能の改善やADLの向上を目的に、トレッドミル訓練や歩行訓練、下肢筋力増強訓練を行うことが勧められており、歩行機能の改善や身体活動性の向上、QOLの向上、筋力の増強などにつながります。
また、地域でのグループ訓練やサーキットトレーニングなどを取り入れたリハビリテーションは、心肺持久力、バランス機能、麻痺側下肢筋力の向上、身体活動性の向上による骨塩量減少の抑制効果があることがわかっています。
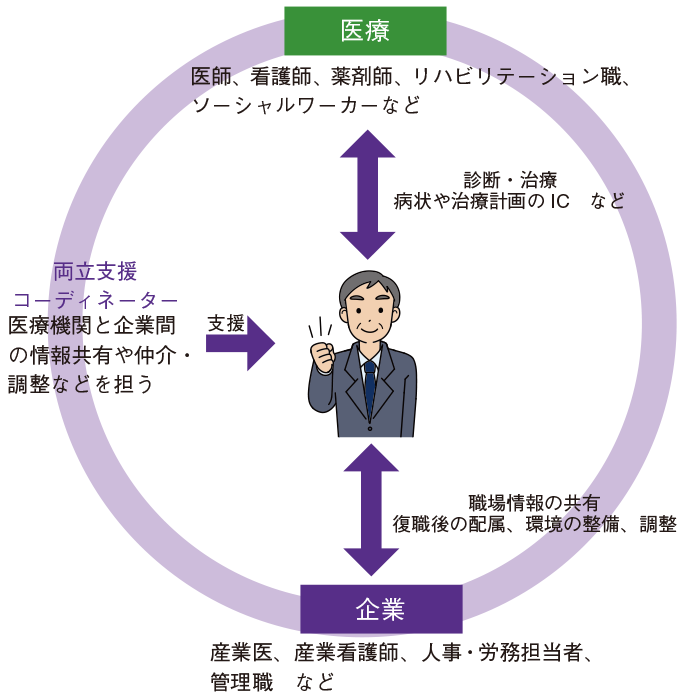
●就労に向けた支援
社会に参加することは、うつ状態やQOLの改善につながる可能性があり、回復期以降は、復職する患者さんも少なくありません。復職に際しては産業医との連携も重要となり、薬剤師は服薬している薬剤や服用量、服薬に伴う影響(眠気や注意集中の鈍麻、ふらつきなど)について情報を提供し、服薬が継続できるように支援します(図3)。
図3 就労に向けた医療と企業の連携
この記事は2024年8月現在の情報となります。
<文献>
| ・ | 日本脳卒中学会脳卒中ガイドライン委員会:脳卒中治療ガイドライン2021[改訂2023].協和企画,2023. |
| ・ | 波多野武人編:まるごと図解 ケアにつながる脳の見かた.照林社,2016. |
| ・ | 永田泉監/波多野武人・平田雅彦編:急性期の検査・治療・看護・リハビリまで オールカラーやさしくわかる脳卒中.照林社,2019. |
| ・ | 四條克倫:診療ガイドライン最新事情シリーズ12 脳卒中ガイドライン2021(改訂2023).日大医学雑誌,82(6):325-332,2023.
https://www.jstage.jst.go.jp/article/numa/82/6/82_325/_pdf/-char/ja (2024年8月23日閲覧) |
| ・ | 峰松一夫:脳卒中後の管理と再発・重症化予防.日本医事新報社,2019. |
| ・ | 新見昌央:知っておこう! 脳卒中の治療 急性期リハビリテーションはいつからどうやって?.臨床雑誌内科,南江堂,133(6):1350-1353, 2024. |
| ・ | 猪原匡史:特集 高齢者に多い脳卒中後てんかんの診かた.日本医事新報,5151:18-31,2023. |
| ・ |
村岡香織:教育講座 脳卒中後うつ,日本リハビリテーション医学会誌,57:545-551,2020
https://www.jstage.jst.go.jp/article/jjrmc/57/6/57_57.545/_pdf (2024年8月23日閲覧) |
| ・ |
大沢愛子:教育講演 脳卒中による高次脳機能障害に対するリハビリテーション治療の実際.高次脳機能研究,44(1):5-10,2024.
https://www.jstage.jst.go.jp/article/hbfr/44/1/44_5/_pdf/-char/ja (2024年8月23日閲覧) |
| ・ |
労働者健康安全機構:脳卒中に罹患した労働者に対する治療と就労の両立支援マニュアル.
https://www.johas.go.jp/Portals/0/data0/kinrosyashien/pdf/bwt-manual_stroke.pdf (2024年8月23日閲覧) |

九州大学大学院医学研究院 病態機能内科学分野 教授
北園 孝成先生
1984年九州大学医学部卒業。1990年同大学大学院医学系研究科修了、米国アイオワ大学研究員、九州大学医学部第二内科助手を経て、2011年九州大学大学院医学研究院教授に就任。2019~2022年には医学研究院長を併任した。久山町研究ならびに脳卒中、糖尿病、慢性腎臓病等を対象にした疾患コホート研究を牽引。福岡県循環器病対策推進協議会副会長として循環器病対策に貢献している。日本脳卒中学会理事、日本内科学会評議員、日本老年医学会代議員など。専門分野は脳卒中。