糖尿病の薬物療法
1型糖尿病ではインスリン療法が治療の基本となります。また、2型糖尿病では、食事療法や運動療法で血糖コントロールが不良の場合に薬物療法を開始します。

1型糖尿病の薬物療法
インスリン療法は、インスリンの分泌不足を補うことで血糖コントロールを行うものです。1型糖尿病ではインスリン欠乏となるため、生理的なインスリン分泌に合わせた基礎分泌と食事に合わせた追加分泌を補う強化インスリン療法が基本となります。
このほか、患者さんの病態によってはαグルコシダーゼ阻害薬やSGLT2阻害薬が使われることもあります。
2型糖尿病の薬物療法
非インスリン依存状態の2型糖尿病では、2~3か月程度十分な食事療法と運動療法を続けても血糖コントロールが得られない場合、並行して経口血糖降下薬やGLP-1受容体作動薬による治療を開始します。ただし、患者さんの病態によっては、治療開始とともに食事療法や運動療法と並行して経口血糖降下薬やGLP-1受容体作動薬による薬物療法が開始されることもあります。
薬物療法は少量から開始し、必要に応じて徐々に増量します。薬物療法を開始しても食事療法や運動療法への意欲が低下しないよう、並行して行うことの重要性についても指導を行います。
血糖降下薬の特徴
血糖降下薬には、大きくわけてインスリン分泌促進薬(SU薬)、速効型インスリン分泌促進薬(グリニド薬)、αグルコシダーゼ阻害薬、インスリン抵抗性改善薬(ビグアナイド薬)、チアゾリジン薬、DPP-4阻害薬、SGLT2阻害薬、イメグリミン、GLP-1受容体作動薬があります(表1)。また、配合薬もあります。
単剤で少量から使用を開始し、血糖コントロールが不良な場合には徐々に増減したり、作用の異なる血糖降下薬を追加したり、インスリン療法の併用、インスリン療法への変更などを検討します。
| 薬剤 | 特徴 | 注意点 |
|---|---|---|
| インスリン分泌促進薬 (SU薬) |
インスリン分泌能力のある患者さんに有効で、早期から投与を開始することで血糖コントロールが改善されることで大血管症の抑制が期待できる | インスリン分泌の増加によって低血糖のリスクや体重増加を起こしやすい。低血糖の予防対策や体重管理の指導が重要 |
| 速効型インスリン分泌 促進薬(グリニド薬) |
SU薬よりも服用後短時間でインスリンを分泌させる作用がある。作用時間が3~4時間と短いため低血糖等のリスクはSU薬より低い | 肝臓や腎臓に障害がある患者さんでは低血糖リスクが高くなる。1型糖尿病や膵疾患に伴う糖尿病などのβ細胞機能が欠乏している患者さんには禁忌で、SU薬との併用も不可 |
| αグルコシダーゼ阻害薬 | 食直前の内服によって腸管での糖の吸収を遅らせ、食後高血糖や高インスリン血症を抑える。血糖降下薬の併用薬にも適しており、1型糖尿病にも使用することがある | 腹部膨満感や放屁、下痢などの副作用があるため、服薬アドヒアランス不良を起こさないように丁寧な説明と服薬管理を行う。低血糖を起こすと、砂糖の摂取では改善しないため、ブドウ糖を携帯するなどの対応についても十分な説明が必要 |
| インスリン抵抗性改善 薬(ビグアナイド薬) |
主には肝臓からのブドウ糖放出の抑制により血糖値を降下させる。体重増加のリスクが低く、トリグリセライドやLDLコレステロールを低下させる効果もあるため、肥満を合併しているケースに使用される | 腎機能や肝機能が低下した患者さんや心不全患者さんなどでは、まれながら乳酸アシドーシスのリスクがあるため、服用中の嘔気や下痢などがあった場合には薬を中止して医療機関に連絡する |
| チアゾリジン薬 | インスリンの分泌量に影響を与えないものの、筋肉や肝臓などの組織におけるインスリン感受性を亢進する作用がある | 体液貯留や脂肪細胞の分化を促進する作用があり、体重増加に注意が必要。浮腫や心不全、骨折などの副作用がある |
| DPP-4阻害薬 | インクレチンを分解するDPP-4の働きを抑える作用によってインスリン分泌を増加させ、グルカゴンの分泌を抑制する。食後の高血糖の改善効果があり、単剤では低血糖のリスクが低いのが特徴 | 使用中にそう痒を伴う浮腫性紅斑や水疱、びらん等の症状が出た場合には類天疱瘡の副作用が疑われる。薬剤の中止や皮膚科医への受診が必要となる |
| SGLT2阻害薬 | 体重を減少させる作用や心疾患のリスク低減、腎保護作用などあり、肥満をはじめ、合併症のある糖尿病患者さんにも使われる。ただし、重度腎機能障害がある場合には、血糖降下作用の効果が期待できない | 脂肪分解を促進することによるケトン体の産生増加が起こりやすく、ケトアシドーシスのリスクがある。成人の1型糖尿病にも使用できるが低血糖やケトアシドーシスのリスクを高める |
| イメグリミン | インスリンの分泌促進作用と肝臓や骨格筋での糖代謝を改善する作用を有しており、一部の作用はビグアナイド薬と共通している | 悪心や下痢、便秘などの副作用も報告がある。2021年から使用されている新規の血糖降下薬で、患者さんへの丁寧な説明が求められる |
| GLP-1受容体作動薬 | 食後のインスリン分泌を促進するとともにグルカゴン分泌を抑制することによる空腹時、食後血糖値の改善作用がある。注射薬と経口薬がある。経口薬で空腹時の服用や服用後の飲食制限などがある | 注射薬から経口薬への切り替えによる通院頻度の減少などのメリットがある一方、患者さんの理解度や自身での服薬管理ができるかどうかの見極めが重要。消化器症状の副作用があるため、低用量からの投与の開始、用量の調整が必要 |
インスリン製剤の適応と作用時間別の特徴
インスリン製剤はその形状によって大きくカートリッジ製剤、キット(プレフィルド)製剤、バイアル製剤にわかれます。患者さんの自己注射には、カートリッジ製剤、キット(プレフィルド)製剤が主に用いられます(図1)。
図1 インスリン製剤の形状
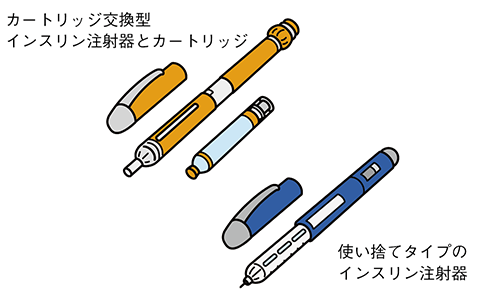
調剤時には容器のデザインや識別番号などを患者さんに確認してもらうとともに、お薬手帳や糖尿病手帳などの記録を確認し、使用製剤と単位を患者さんが明確に理解できるようにわかりやすく説明します。インスリン製剤の安全な使用のためには、保管についても患者さんの生活状況を聞き取りながら適切な方法を具体的に伝えることが大切です。
●インスリン製剤の作用時間別特徴
インスリン製剤には(1)超速効型インスリン製剤、(2)速効型インスリン製剤、(3)中間型インスリン製剤、(4)混合型インスリン製剤、(5)配合溶解インスリン製剤、(6)持効型溶解インスリン製剤があります(表2)。それぞれ作用発現時間や持続時間が異なるため、製剤の特徴と注射のタイミングについては、丁寧な患者指導が求められます。
| 作用パターン | 発現時間・持続時間など | 注射のタイミング |
|---|---|---|
| 超速効型インスリン製剤 | 作用発現時間が最も早く、最大作用時間は約2時間 | 食直前 |
| 速効型インスリン製剤 | 皮下注射の場合、作用発現まで約30分。最大効果は約2時間後、作用持続時間は5~8時間 | 食前 |
| 中間型インスリン製剤 | 作用発現時間は約1~3時間で、作用持続時間は約18~24時間 | 朝食30分前や就寝前 |
| 混合型インスリン製剤 | 速効型と中間型の混合/超速効型と中間型の混合となるため、発現時間は速効型、超速効型によって異なる。作用持続時間は中間型と同じ | 作用発現の時間に応じ、食直前や食前 |
| 配合溶解インスリン製剤 | 超速効型と持効型溶解の配合溶解のため、超速効型の発現時間、持効型の作用持続時間となる | 食直前 |
| 持効型溶解インスリン製剤 | 皮下注射によって吸収され、約1~2時間で作用発現し、作用持続時間は約24時間 | 毎日一定の時間に注射 |
超速効型インスリンは、食前30分前(速効型のタイミング)の注射で低血糖のリスクが、速効型インスリンを食直前に注射すると食後過血糖のリスクがあります。患者さんが病態とインスリン製剤の使用目的を理解し、正しくインスリンを使用することが重要であることを指導します。
●インスリン製剤の使用方法
インスリン製剤は、もっとも吸収される速度が速いのが腹部で、上腕外側部、臀部、大腿部の順で吸収が悪くなります。患者さんによっては注射部位による吸収の違いで血糖管理に影響が出ることがあるため、同じ部位で位置をずらしながら注射するように指導します。また、運動前には筋肉を使う大腿部などへの注射は避けます。
注射の手技は患者さんが自身で製剤の準備から注射後の注射器の廃棄までできるかどうか、手順を確認しながら説明します。保存方法も患者さんの生活状況に合わせて具体的に指導することが重要です。
●低血糖およびシックデイ対応
血糖値が70mg/dL以下になるとふるえや動悸などの交感神経症状が現れ、50mg/dL以下になると眠気やめまい、倦怠感などの中枢神経症状が出現、30mg/dL以下では痙攣や昏睡が生じます。こうした低血糖は糖尿病の薬物治療を受けている患者さんに起こりうるものであり、とくに高齢者や乳幼児、低血糖を繰り返している患者さんなどでは無自覚性低血糖を起こすこともあります。

低血糖について正しく理解していないと患者さんの不安は強くなり、服薬アドヒアランスの低下につながります。
また、かぜ症候群やインフルエンザなどの呼吸器感染症、尿路系疾患、皮膚感染症、消化器症状、外傷などによる体調不良から血糖値が不安定になることがあります(シックデイ)。食事が摂れない、食事量が減っているときに普段と同量の投薬をすることは、低血糖のリスクを高めます。2型糖尿病で食事量が半分以下であれば投薬の減量や中止が基本となりますが、患者さんや服用している薬によって対応が異なるため、体調不良時の対応を患者さんに伝え、不安なく治療が継続できるように支援します。
<文献>
| ・ | 日本糖尿病学会編・著:糖尿病治療の手びき.南江堂 2020. |
| ・ | 日本糖尿病学会:糖尿病治療ガイド2022-2023.文光堂,2022. |
| ・ | 日本糖尿病学会:糖尿病診療ガイドライン2019.南江堂,2019.
http://www.jds.or.jp/modules/publication/index.php?content_id=4 (2023年12月15日閲覧) |
| ・ | 日本老年医学会・日本糖尿病学会:高齢者糖尿病診療ガイドライン2023.南江堂,2023.
https://www.jpn-geriat-soc.or.jp/publications/other/diabetes_treatment_guideline.html (2023年12月15日閲覧) |
| ・ | 日本糖尿病・生活習慣病ヒューマンデータ学会:糖尿病標準診療マニュアル2023 一般診療所・クリニック向け.
https://human-data.or.jp/wp/wp-content/uploads/2023/03/DMmanual_2023.pdf (2023年12月15日閲覧) |
| ・ | 日本薬剤師会:インスリン製剤の調剤にあたっての留意事項及び薬剤交付時の説明事項(使用方法、保管等)に関する解説.
https://www.nichiyaku.or.jp/assets/uploads/pharmacy-info/insulin_h23.pdf (2023年12月15日閲覧) |
| ・ | 医薬品医療機器総合機構(PMDA):PMDAからの医薬品適正使用のお願い DPP-4阻害薬による類天疱瘡への適切な処置について
https://www.pmda.go.jp/files/000263325.pdf (2023年12月15日閲覧) |
| ・ | 綿田裕孝:糖尿病の療養指導Q&A「糖尿病治療ガイド2022‐2023」の改訂のポイントについて教えてください.糖尿病プラクティス,39(6):686‐688,2022. |
| ・ | 佐竹正子:特集 薬の特徴から投薬後フォローまでわかる!糖尿病の薬学的管理 まずはここから!糖尿病の薬学的管理のキホン.調剤と情報,じほう,26(16):8-14,2020. |
| ・ | 朝倉俊成:特集 薬の特徴から投薬後フォローまでわかる!糖尿病の薬学的管理 インスリン自己注射療法の管理上のポイント.調剤と情報,じほう,26(16):16-21,2020. |

順天堂大学大学院医学研究科代謝内分泌内科学 教授
綿田 裕孝先生
1990年大阪大学医学部卒業。桜橋渡辺病院循環器内科医員を経て大阪大学大学院修了後、米国カリフォルニア大学サンフランシスコ校に留学。2001年順天堂大学内科学・代謝内分泌学講師、2006年同大学助教授、2007年同大学先任准教授を経て、2010年に同大学教授に就任(現職)。2020年より日本学術振興会学術システム研究センター専門研究員を務める。日本糖尿病学会専門医・指導医、日本内分泌学会専門医・指導医、日本内科学会認定医・専門医・指導医、日本医師会認定産業医。日本糖尿病学会常務理事、日本糖尿病・肥満動物学会常務理事、日本体質医学会理事、日本内科学会評議員、日本内分泌学会評議員、日本臨床分子医学会評議員、日本肥満治療学会評議員など。専門分野は糖尿病・内分泌学。
この記事は2024年1月現在の情報となります。