高血圧の管理目標
血圧は環境の要因を受けやすく、血圧を測る時間帯や場所によって数値に差が出やすいのが特徴です。高血圧の診断は血圧を測定した場所、時間帯による差も影響するため、どのようなタイプがあるのかを理解しておくことが大切です。
高血圧治療の目的
日本高血圧学会の『高血圧治療ガイドライン2019』では、高血圧治療の目的を「高血圧の持続によってもたらされる脳心血管病の発症・進展・再発の抑制とともに、それらによる死亡を減少させること、また、高血圧者がより健康で高いQOLを保った日常生活ができるように支援することである」※1としています。
血圧を下げることによって主な心血管疾患、脳卒中、冠動脈疾患、心不全、全死亡を減少することができることがわかっており※2、これは性別や年齢、ほかの併存疾患があっても同様です。高齢者の場合、疾患の治療は生活機能を維持すること、低下を防ぐことも目的のひとつとなります。

高血圧の診断基準
血圧は、わずかなことで変動することもあり、診察室で測定した血圧と健康診断や家庭で測定した血圧、公共施設や薬局などにある血圧計で測定したときの血圧に差があることが珍しくありません。そのため、血圧の基準値は診察室で測定した血圧と家庭で測定した血圧とを分けて設定しています(表1)。
表1 血圧の基準値
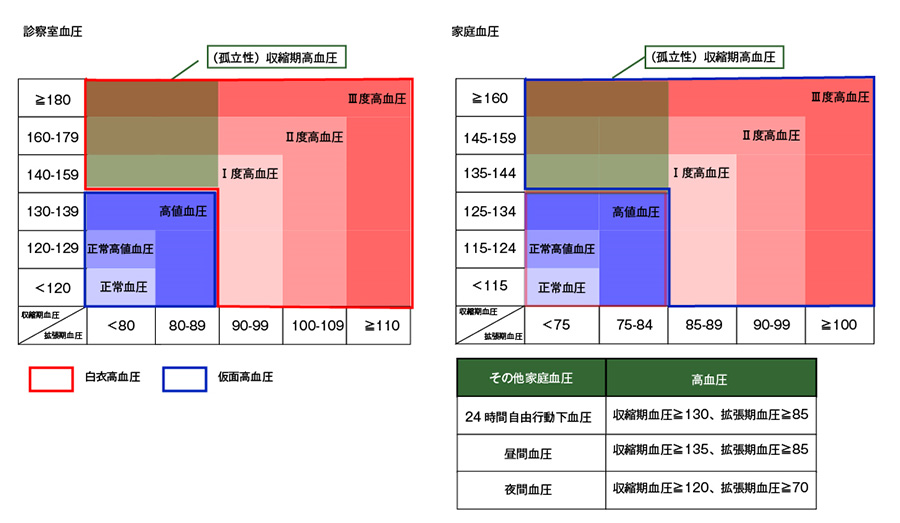
診察室での血圧が基準値以上(≧140/90mmHg)であっても、家庭血圧は基準値以下(<135/85mmHg)の場合を白衣高血圧といい、診察室血圧が<140/90mmHgでも家庭血圧が≧135/85mmHgであれば、仮面高血圧とされます。
● 血圧の日内変動とリスク
血圧の日内変動については、次のようなタイプがあります。
・正常(dipper):日中の覚醒時と比較して夜間血圧は10〜20%低下
・夜間血圧低下が少ない(non-dipper):日中の覚醒時と比較して夜間血圧低下が0〜10%
・夜間血圧が上昇(riser):日中の覚醒時と比較して夜間血圧が上昇
・夜間血圧が過度に低下(extreme-dipper):日中の覚醒時と比較して夜間血圧は20%以上低下
このうち、non-dipperとriserは臓器障害や脳血管疾患による死亡リスクが高いといわれています。また、extreme-dipperは症状がないまま脳血管障害が進行し、脳卒中を発症したり、認知機能の低下リスクが高まったりすることがわかっています。
● 患者さんの生活環境と血圧の日内変動
日中の活動状況も血圧に影響が及ぶことがあります。特に夜間交代勤務の仕事に従事している人は昼間に睡眠をとることが多くなります。日中の睡眠は交感神経活動が亢進したままで血圧が低下しにくいことから、non-dipper型になることが多いとされています。
● 高齢者の血圧管理目標
高齢者は、血圧が測定時の状況によって変動しやすいとされています※3。
外来通院可能な場合には65~74歳で130/80mmHg、75歳以上では140/90mmHg未満が降圧目標となっていますが、健康状態や併存症の有無など、高齢者ほど個人差が大きいため、薬物療法を開始するかどうかも含めて患者さんごとの判断となります。
● 薬剤師が行う血圧測定の意義
血圧は、脈拍や呼吸、体温と並び、フィジカルアセスメントの主な要素であり、薬剤師によるフィジカルアセスメントは、患者さんからの聞き取り以外に薬物療法の効果や副作用などの情報を収集する手段のひとつです。フィジカルアセスメントで得た情報を評価したうえで、患者さんへの指導や他職種への情報提供に活かしていくことが重要となります。
脳心血管疾患の高リスク層
脳心血管疾患の予防が高血圧治療の目的の柱であり、血圧が高いことに加えて次のような因子を持つ人は、脳心血管疾患の高リスク者として、特に注意深く血圧管理を行っていく必要があります(図1)。
図1 脳血管疾患のリスクが高い人

特に(1)のひとつでも当てはまる人は、もっとも脳心血管疾患のリスクが高い層であるといわれています。また、(2)のうち3つ以上が該当する人も脳心血管疾患のリスクがもっとも高い層になります。
<文献>
| ※1 | 日本高血圧学会高血圧治療ガイドライン作成委員会編: 高血圧治療ガイドライン2019. ライフサイエンス出版, 東京, 2019.p.47 |
| ※2 |
Ettehad D, et al. Blood pressure lowering for prevention of cardiovascular disease and death: a systematic review and
meta-analysis. Lancet. 2016; 387: 957-967. PMID: 26724178 |
| ※3 | Aronow WS, et al. Postprandial hypotension in 499 elderly persons in a long-term health care facility. J Am Geriatr Soc. 1994; |
| ・ | 日本高血圧学会高血圧診療ガイド2020作成委員会編:高血圧診療ガイド2020 高血圧治療ガイドライン2019準拠.文光堂,2020. |
| ・ |
日本医師会・日本老年医学会:超高齢社会におけるかかりつけ医のための適正処方の手引き5高血圧
https://www.jpn-geriat-soc.or.jp/info/topics/pdf/20211213_02_01.pdf (2023年7月24日閲覧) |

佐賀⼤学医学部⻑
野出 孝一先生
1961年生まれ。1988年 佐賀医科大学卒業。1997年 大阪大学大学院修了。同年、ハーバード大学循環器科博士研究員。2002年 大阪大学第一内科講師。同年、 佐賀大学医学部循環器内科教授。2008年 佐賀大学医学部附属病院長特別補佐・地域連携室長・ハートセンター長。2014年 佐賀大学医学部心不全治療学教授。2015年 佐賀大学医学部附属病院臨床研究センター長。2016年より佐賀大学医学部医学科内科学講座主任教授を務める。2017年佐賀大学先進心不全医療学教授。2023年佐賀大学医学部⾧に就任。日本高血圧学会理事⾧。
この記事は2023年7月現在の情報となります。